刚刚结束的2021欧洲心脏病学会(ESC)年会上,HOST-EXAM研究的主要作者、韩国首尔国立大学医院Hyo-Soo Kim教授在线公布了基于HOST-EXAM研究,评价PCI术后氯吡格雷和阿司匹林单药治疗的成本-效益比结果[1]。考虑到复发性心血管事件的医疗费用高,目前两种药物的价格差异小,研究作者认为氯吡格雷单药治疗可以从成本效益方面成为国家的主导策略。
HOST-EXAM研究中,共纳入5530例年龄≥20岁,PCI术后12±6个月双联抗血小板治疗(DAPT)期间无任何缺血性和重大出血并发症的患者,患者平均年龄63.5±10.7岁,男性4054例(74.5%)。按照1:1的比例随机分为试验组(氯吡格雷75 mg)和对照组(阿司匹林100 mg)。主要终点为24个月内意向性治疗人群中包括全因死亡、非致命性心肌梗死、卒中、急性冠脉综合征再入院以及BARC≥3型出血的复合事件。次要终点为血栓事件风险和出血风险[2]。
两年随访结果显示,氯吡格雷组主要复合终点发生率显著低于阿司匹林组(5.7% vs 7.7%)。次要终点方面,氯吡格雷组血栓事件发生率显著低于阿司匹林组(3.7% vs 5.5%);相较阿司匹林组,氯吡格雷组出血风险(BARC出血≥2型)显著降低(2.3% vs 3.3%)。支持氯吡格雷相比阿司匹林在预防血栓和减少出血方面的综合优势。
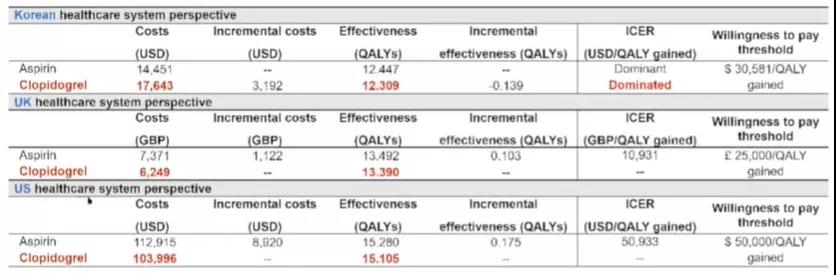
HOST-EXAM成本效益分析比较了英美韩三个国家阿司匹林和氯吡格雷的医疗成本,但结果截然不同。成本效益分析结果测量使用的是医疗成本、质量调整生命年(QALYs)、增量成本效益比率(ICER=按增量成本/QALY计算得出)。基于案例的结果显示,在英国和美国,阿司匹林的费用分别是7371英镑和112 915美元,氯吡格雷的费用分别是6249英镑和103 996美元,阿司匹林较氯吡格雷的增量成本分别为1122英镑和8920美元(表1)。分析显示,在英国和美国,氯吡格雷单药治疗减少了终生医疗费用,但韩国则不同。究其根本是源于国家之间医疗体系、临床不良事件的费用和药品价格的差异。
表1 基于案例的成本效益分析
据国家卫生健康委员会报道,2018年中国的药品费用占卫生总费用的比例远高于其他国家和地区的平均水平[3]。为了充分利用有限的医疗卫生资源,药物经济学研究越来越受到大家
的关注[4]。
由于各国国情不同,此次公布的HOST-EXAM成本效益分析仅能作为一种参考。HOST-EXAM研究提示,对于PCI后续无限期抗血小板单药治疗的患者,氯吡格雷单药疗法在预防未来不良临床事件方面优于阿司匹林单一疗法。并且在2019年9月25日,国家医保局联采办发出通告,公示25个集采品种拟中选结果,其中原研进口的硫酸氢氯吡格雷片拟中选,降幅达80%[5]。从不良事件的减少和药品大幅降价两方面考虑,PCI术后氯吡格雷单药治疗或是一项极具成本效益比的治疗方案。
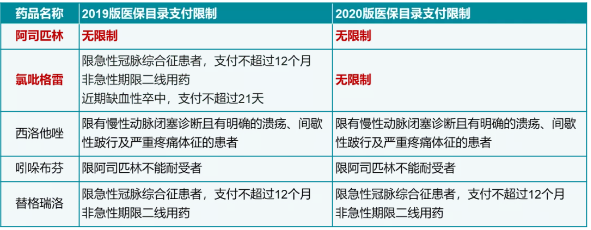
同时,2020年底,国家医保局正式发布新版《国家基本医疗保险、工伤保险和生育保险药品目录》[6],调整包括品种的增减与报销范围的修订。在冠心病抗血小板领域,医保唯一调整的品种即氯吡格雷。这一变化扩大了氯吡格雷医保报销支付人群,急性冠状动脉综合征(ACS)患者支付可超过12个月,非急性期患者可将氯吡格雷作为一线用药,近期缺血性卒中(IS)患者支付也可以超过21天(表2)。新版医保目录自今年3月1日起,已在全国范围启用,持续减轻患者用药负担。
表2 2019年版和2020年版医保目录抗板药报销限制对比
思 考
对于PCI后双联抗血小板治疗并长期抗血小板维持治疗的患者,氯吡格雷单药治疗在预防未来不良临床事件(包括血栓事件和任何出血)方面优于阿司匹林单药治疗。在国家政策积极推进药物可及性的大背景下,氯吡格雷价格大幅下降,惠及更广大患者。本次ESC会议公布的HOST-EXAM研究成本分析,分析了韩国、英国、美国三个国家氯吡格雷的成本效益,我国也可开展基于中国人群的相关成本效益分析,以更好地指导国家医药卫生政策的制定,促进临床合理用药,进一步推动我国健康事业发展。
▼参考文献
[1] Hyo-Soo Kim.Cost-effective analysis of HOST-EXAM.ESC CONGRESS 2021.
[2] Bon-Kwon Koo et al. Aspirin versus clopidogrel for chronic maintenance monotherapy after percutaneous coronary intervention (HOST-EXAM): an investigator-initiated, prospective, randomised, open-label, multicentre trial.Lancet.(2021),doi:10.1016/S0140-6736(21)01063-1
[3]规划发展与信息化司.2018 年中国卫生健康事业发展统计公报 [EB/OL].[2019-05-22].http://www.nhc.gov.cn/guihuaxxs/s10748/201905/9b8d52727cf346049de8acce25ffcbd0.shtml.
[4] Gavaza P,Rascati KL,Oladapo AO,et al.The state of health economic evaluation research in Nigeria: a systematic review[J]. Pharmacoeconomics,2010,28(7):539-553.
[5] 一年药费自付少了1600多元,患者盼望维持用药稳定. 羊城晚报·羊城派. https://new.qq.com/rain/a/20210820A0A6QJ00.
[6] 《国家基本医疗保险、工伤保险和生育保险药品目录(2020年)》.